Связанные одной лентой

Уже более тридцати лет — с того самого момента, как был описан синдром приобретенного иммунодефицита (СПИД), — не удается поставить под контроль пандемию инфекции вирусом иммунодефицита человека (ВИЧ), вызывающим развитие этого заболевания. Долгие годы ВИЧ-инфекцию и ее терминальное состояние — СПИД — рассматривали как болезнь гомосексуалов и инъекционных наркоманов. В настоящее время ВИЧ-инфекция является одной из важнейших медико-социальных проблем, поскольку число ВИЧ-инфицированных продолжает неуклонно расти во всем мире, охватывая всё новые группы людей, не входящие в «группы риска». В честь Всемирного дня борьбы со СПИДом (отмечается ежегодно 1 декабря) мы публикуем материал о том, как вести себя, чтобы не заразиться ВИЧ, а также о том, что делать, если это все-таки произошло.
Все чаще на лацканах пиджаков появляется эта красная шелковая ленточка — международный символ борьбы со СПИДом, используемый в качестве логотипа и ВОЗ, и агентствами ООН, и бессчетным количеством благотворительных фондов. Эта ленточка символизирует сострадание, поддержку и надежду на будущее без терминальной стадии ВИЧ-инфекции.
Кусочек шелковой ленты
Все так привыкли к этому небольшому красному лоскутку (см. заглавную иллюстрацию), что никто уже и не воспринимает его в качестве радикального арт-проекта, который в своё время позволил перевернуть привычное представление об эпидемии. Идейным вдохновителем этого художественного проекта стал американский художник-гомосексуалист Франк Мур (1953–2002), ставший жертвой ВИЧ-инфекции и умерший в возрасте 48 лет от лимфомы, связанной со СПИДом (рис. 1). Мысль о создании такого символа пришла к Франку Муру, когда он работал в ассоциации художников Visual AIDS, которая объединила в 1980-х годах ВИЧ-положительных людей искусства и которая продолжает функционировать поныне. Тогда, в 80-х годах, ВИЧ-эпидемия поразила богемные культурные слои Америки — многие талантливые художники, музыканты, танцоры страдали от оппортунистических инфекций, развивающихся на фоне ВИЧ-инфекции, или умерли от СПИДа. Активисты гомосексуального движения решили привлечь внимание именно к этому факту, чтобы хоть как-то показать обществу существующую грозную проблему, с которой необходимо было бороться сообща!
Вот история возникновения красной ленточки. Это был 1991 год. Мур обратил внимание на семью соседей, носивших желтые ленточки в знак надежды на скорое возвращение их дочери-военнослужащей из Персидского залива. Ленточки были сложены так, что напоминали перевернутую букву «V» — символ победы. Для прирожденного общественного активиста Франка Мура борьба со СПИДом тоже была своеобразной внутренней войной, конца которой видно не было... Для символа этой борьбы Мур выбрал красный цвет — цвет крови, в которой содержится вирус, а также цвет «кровного братства». Члены ассоциации художников на время оставили мольберты и переключились на складывание ленточек — в форме перевернутой буквы V (рис. 2). Были изготовлены сотни тысяч этих ленточек, поскольку стояла задача сделать проект популярным в кратчайшие сроки. Для нового символа разработали продуманную рекламную кампанию, что и обеспечило успех этой акции. Всё началось с распространения простой листовки, призывавшей: «Отрежьте красную ленту шесть сантиметров длиной, затем сверните в верхней части в форме перевернутой V. Используйте английскую булавку, чтобы прикрепить ее к одежде»
 Спустя девять лет после момента «рождения» красной ленточки к этому проекту пришло настоящее признание. Во время церемонии вручения награды Tony Awards в 2000 году всех номинантов убедили надеть этот символ борьбы со СПИДом. В пресс-релизе проекта говорилось: «Красная лента (перевернутая V) станет символом нашего сострадания, поддержки и надежды на будущее без СПИДа. Самая большая надежда, связанная с этим проектом, — что к 1-му декабря, Всемирному дню борьбы со СПИДом, эти ленты будут носить во всем мире». С тех пор ленточки стали просто частью дресс-кода на «Оскарах» и похожих богемных «тусовках». Художники из Америки добились своей цели — ВИЧ/СПИД начал, пусть и неявно, присутствовать в центре общественного внимания. Красная шелковая ленточка длиной шесть сантиметров нарушила «обет молчания» в отношении эпидемии ВИЧ и дала возможность многим быть услышанными и говорить о проблеме СПИДа без страха быть униженными.
Спустя девять лет после момента «рождения» красной ленточки к этому проекту пришло настоящее признание. Во время церемонии вручения награды Tony Awards в 2000 году всех номинантов убедили надеть этот символ борьбы со СПИДом. В пресс-релизе проекта говорилось: «Красная лента (перевернутая V) станет символом нашего сострадания, поддержки и надежды на будущее без СПИДа. Самая большая надежда, связанная с этим проектом, — что к 1-му декабря, Всемирному дню борьбы со СПИДом, эти ленты будут носить во всем мире». С тех пор ленточки стали просто частью дресс-кода на «Оскарах» и похожих богемных «тусовках». Художники из Америки добились своей цели — ВИЧ/СПИД начал, пусть и неявно, присутствовать в центре общественного внимания. Красная шелковая ленточка длиной шесть сантиметров нарушила «обет молчания» в отношении эпидемии ВИЧ и дала возможность многим быть услышанными и говорить о проблеме СПИДа без страха быть униженными.
Красную ленточку можно сделать самостоятельно, она не требует особых затрат времени, но позволяет заявить о солидарности с ВИЧ-положительными людьми. И пусть эта дата — день борьбы со СПИДом — отмечается только 1 декабря, но если делать регулярно даже такие небольшие шаги, можно привлечь еще больше внимания к этой проблеме и тем самым уберечь кого-то от рискованного поступка.
В свете последних сообщений о ВИЧ-эпидемии в Российской Федерации Всемирный день борьбы со СПИДом в нашей стране стоило бы сделать общегосударственным и рассказывать во время него населению о патогенном воздействии вируса на организм человека, способах диагностики, методах лечения и, конечно, о вариантах предохранения от этого заболевания. К участию в мероприятии необходимо привлекать не только врачей разных специальностей, связанных с наблюдением ВИЧ-позитивных пациентов, и активистов общественных движений, но и инфицированных людей, их родственников, близких и друзей.

Рисунок 2. Члены ассоциации Visual AIDS складывают ленточки в форме перевернутой буквы V. 1991 год, Нью-Йорк.
Неутешительная статистика
Эпидемия ВИЧ в России набирает обороты — так говорит мировая и внутрироссийская статистика. В 2015 году общее число россиян, инфицированных ВИЧ, составило больше миллиона человек [1]. Количество новых случаев заболевания ВИЧ в 2015 году в России составило 95 475 человек [1]. Показатель распространенности ВИЧ-инфекции в конце года вырос на 11% (с 335,3 на 100 000 населения в 2014 г. до 372,2 в 2015 г.).
ООН бьет тревогу: на население нашей страны сейчас приходится 70% из полутора миллионов человек, живущих с ВИЧ в Восточной Европе и Центральной Азии [2]. Каждый год в течение последних 10 лет число новых случаев ВИЧ-инфекции увеличивается в среднем на 10% в год по данным Минздрава РФ [3]. Антивирусную терапию в России получают всего 37,3% зарегистрированных носителей ВИЧ — при том, что ВОЗ рекомендует лечиться всем. Остается только догадываться об истинной доле ВИЧ-положительных пациентов, получающих лечение, — ведь не у всех вирус диагностирован и не все стоят на учете у государства. В октябре прошлого года даже премьер-министр Дмитрий Медведев призвал принять срочные меры по борьбе с ВИЧ, признавая, что в некоторых регионах страны есть перебои в поставках лекарств и тест-систем.
Однако взгляды на эту проблему сильно различаются. Как считает заместитель директора Департамента охраны здоровья и санитарно-эпидемиологического благополучия человека Минздрава России Наталья Костенко, «Россия находится в числе стран, где на государственном уровне приняты и реализуются все обязательства по бесплатному обеспечению медицинской помощью пациентов с ВИЧ-инфекцией. Всем ВИЧ-инфицированным в нашей стране обеспечено полностью бесплатное наблюдение и лечение, в том числе дорогостоящими лекарственными препаратами» [4]. Кроме того, в нашем светском государстве представители церкви призывают бороться с этой инфекцией верой и целомудрием, а не научными методами. В качестве причины заболевания озвучивается «безнравственность».
Про государственное финансирование борьбы с ВИЧ можно почитать в публикации «Газеты.ру», а полистав сайт фонда СПИД.ЦЕНТР, можно составить представление, как живут российские ВИЧ-инфицированные в реальности, а не на бумаге.
Вирус и его последствия
В 1981 году Центр по контролю заболеваемости США опубликовал доклад с описанием пяти случаев пневмоцистной пневмонии — заболевания, которое вызывает Pneumocystis jirovecii (грибок, для человека с нормальной иммунной системой не представляющий никакой опасности), — и 26 случаев саркомы Капоши у ранее здоровых гомосексуалистов из Лос-Анджелеса и Нью-Йорка. В течение последующих нескольких месяцев отмечались случаи заболевания среди инъекционных наркоманов, а вскоре и у лиц, перенесших переливание крови. Спустя год после открытия заболевания, был сформулирован диагноз: синдром приобретенного иммунодефицита (СПИД), в основе которого лежало резкое ослабление иммунитета. В 1983 году из культуры клеток больного человека удалось выделить вирус иммунодефицита человека (ВИЧ) и установить, что он является причиной СПИДа. В 1985 году разработали диагностику ВИЧ-инфекции на основе иммуноферментного анализа (ИФА), определяющего антитела к ВИЧ в крови. На территории Советского Союза ВИЧ был впервые зарегистрирован в 1987 году у мужчины-гомосексуалиста, работавшего переводчиком в странах Африки.
Вирус иммунодефицита человека (ВИЧ)
ВИЧ относится к семейству лентивирусов (или «медленных» вирусов), входящих в группу ретровирусов [5]. Известно два основных варианта вируса иммунодефицита человека: ВИЧ-1 и ВИЧ-2, при этом последний эндемичен для Западной Африки и, по-видимому, менее патогенен. Развитие ВИЧ-инфекции начинается сразу после проникновения вируса в организм человека. Заражение происходит половым путем (через семенную жидкость или вагинальный секрет), при гемотрансфузии или при введении препаратов крови, а также вертикальным путем (от матери к ребенку в процессе родов) и во время грудного вскармливания.
За открытие вируса иммунодефицита человека (произошедшее в 1981 году) в 2008 году была вручена Нобелевская премия, получили которую Франсуаза Барре-Синусси (Françoise Barré-Sinoussi) и Люк Монтанье (Luc Montagnier), выделившие и исследовавшие культуры лимфатических клеток людей с диагнозом «начальная форма приобретенного иммунодефицита» [6]. Вскоре после открытия вируса несколько исследовательских групп однозначно продемонстрировали, что ВИЧ является причиной синдрома приобретенного иммунодефицита (СПИДа). Открытие Барре-Синусси и Монтанье позволило очень оперативно клонировать геном ВИЧ-1. Это в свою очередь привело к установлению важных подробностей жизненного цикла вируса, а также механизмов, с помощью которых он проникает в клетку хозяина. Кроме того, были разработаны методы экспресс-диагностики крови пациентов на предмет ВИЧ-инфекции, что позволило сдержать разгорание эпидемии.
Разработка антивирусных препаратов, позволяющих значительно продлить жизнь больным СПИДом, также стала возможной только после установления механизмов ВИЧ-инфекции и подробностей жизненного цикла вируса. Генетические исследования ВИЧ позволили установить, что, по-видимому, этот вирус впервые заразил человека в начале XX века где-то в западной Африке (вероятно, это произошло во время укуса обезьяны или при разделывании туш), где до того «обитал» главным образом в шимпанзе. Однако что именно стало причиной такого массового его распространения в 1970-х, до сих пор остается загадкой. Установление молекулярных механизмов проникновения вируса в клетку хозяина позволило понять, каким образом ВИЧ поражает лимфоциты и как он «скрывается» от иммунной защиты, постоянно модифицируя свой собственный геном и интегрируя его в ДНК клеток-носителей* (лимфоцитов типа CD4+), что делает полное излечение на настоящий момент практически невозможным — даже после длительной антивирусной терапии.
* — В данной статье мы только поверхностно говорим об этих механизмах, но если вас интересуют все мельчайшие подробности, то откройте статью «СПИД: как ВИЧ разрушает нашу иммунную систему» [7]. — Ред.
Однако наличие теоретических знаний не всегда позволяет уверенно чувствовать себя в конкретной жизненной ситуации. Автору этой статьи хочется в день борьбы со СПИДом дать ценные практические рекомендации, как правильно поступить, чтобы не заразиться ВИЧ, и что делать, если возникло такое подозрение.
Знаешь сам, расскажи другому
Как протекает заболевание
ВИЧ-инфекция характеризуется многолетним течением с постоянным прогрессирующим снижением иммунитета, что в итоге приводит к развитию различных форм оппортунистических и онкологических заболеваний. В клиническом течении ВИЧ-инфекции врачи выделяют следующие периоды:
- инкубационный период;
- период ранних клинических проявлений;
- латентный период;
- период развития вторичных заболеваний;
- терминальный период, также называемый СПИДом.
Обратим внимание — инфицированный человек заразен на всех стадиях развития болезни, но особенно в острый период и на стадии СПИДа, что связано с интенсивным размножением вируса.
После проникновения вируса в организм следует инкубационный период — от момента заражения до появления первых клинических признаков заболевания. Часто такой признак — появление антител к ВИЧ. Инкубационный период может колебаться в широких пределах: от 2–4 недель до года (в среднем 3 месяца) — и завершается развитием острой первичной инфекции.
Острая ВИЧ-инфекция у многих пациентов протекает по типу острой респираторной инфекции, длится 1–2 недели, проявляется типичными гриппоподобными симптомами: фебрильной лихорадкой (с температурой выше 38 °С), увеличением лимфатических узлов, головной болью, слабостью, кашлем, насморком, различными видами сыпи. Такое болезненное состояние проходит без какого-либо лечения и особого беспокойства у пациента не вызывает.
Вслед за острым периодом наступает латентный период ВИЧ-инфекции, который может длиться долгие годы. Средняя продолжительность жизни инфицированного человека оценивается сейчас в 10–15 лет. Единственным типичным клиническим проявлением ВИЧ-инфекции в этой стадии является увеличение нескольких групп лимфатических узлов. В этот период самочувствие пациента обычно не нарушено, человек ведет обычный образ жизни и о своей серопозитивности узнает случайно при прохождении, например, диспансеризации. В этом нет ничего удивительного, ведь определить по внешнему виду, инфицирован человек ВИЧ или нет, невозможно.
Следующий период — период вторичных заболеваний, клинически проявляющийся возникновением оппортунистических заболеваний (вызываемых условно-патогенными микроорганизмами, которые при «здоровой» иммунной системе не могут принести особого вреда организму, а на фоне иммунодефицита вызывают различные угрожающие жизни состояния). Появление оппортунистических заболеваний связано с уровнем CD4-лимфоцитов: чем он ниже, тем агрессивнее протекает заболевание.
СПИД — терминальная стадия ВИЧ-инфекции — продолжается от шести месяцев до двух лет, может протекать в различных формах, среди которых наиболее распространены:
- легочная (чаще всего развивается пневмоцистная пневмония);
- кишечная (заболевания, обусловленные дрожжеподобными грибами рода Candida, микобактерией туберкулеза, сальмонеллами, цитомегаловирусами);
- поражение центральной нервной системы (опухоли головного мозга, менингит, энцефалит, абсцессы головного мозга и др.);
- поражения кожи (саркома Капоши);
- поражения слизистых оболочек (длительно незаживающие язвы).
Во всех этих случаях механизм развития угрожающих жизни состояний один и тот же: воспользовавшись тем, что ВИЧ-инфекция обезглавила защитные силы организма, активизируются возбудители других заболеваний (бактерии, вирусы, грибы, простейшие), то есть возникает вторичная инфекция, от которой больной СПИДом в итоге и погибает.
Как передается инфекция
Если выражаться официальным языком, то звучать это будет так: заражение может произойти при попадании инфицированной крови в кровоток незараженного человека (при инъекциях нестерильным шприцем, переливании зараженных кровепродуктов) либо половым путем. Риск заражения ВИЧ-инфекцией при анальном сексе значительно выше, чем при вагинальном. Связано это с тем, что во время анального контакта высока вероятность травм слизистой оболочки прямой кишки, а это — «входные ворота» для инфекции. При заражении половым путем вирус проникает внутрь организма через слизистые оболочки влагалища, полового члена, прямой кишки или, значительно реже, полости рта. Ранки на слизистой оболочке, язвочки, воспаления повышают вероятность заражения. Также возможно заражение младенца от матери во время беременности (внутриутробное), при родах или при грудном вскармливании.
Других путей заражения ВИЧ-инфекцией не зарегистрировано!
Бытовое заражение ВИЧ считается невозможным, так как вирус может жить вне организма всего несколько минут. Тем не менее для профилактики инъекционной передачи ВИЧ следует предполагать, что использованный шприц может содержать живой вирус в течение нескольких суток.
Невозможно заразиться ВИЧ через объятия и рукопожатия. Неповрежденная кожа — барьер для вируса. Теоретически, для передачи ВИЧ через рукопожатие нужно, чтобы достаточное количество крови, содержащей ВИЧ, попало в свежую открытую рану.
ВИЧ содержится только в крови, сперме, влагалищном секрете и грудном молоке. Через одежду, постельное белье, полотенца ВИЧ не может передаться, даже если на одежду и белье попала жидкость, содержащая ВИЧ: он слишком быстро погибает вне организма. За 20 лет эпидемии не наблюдалось случаев бытовой передачи ВИЧ, а наблюдения шли и в дискордантных парах (т.е. тех, где один партнер — ВИЧ-положительный, а другой — ВИЧ-отрицательный).
ВИЧ нельзя заразиться в бассейне, ванне и в бане, т.к. вирус нежизнеспособен в воде, и, кроме того, кожа является надежным барьером от вируса.
ВИЧ не передается через укусы кровососущих насекомых и контактах с животными. Вирус может жить и размножаться только в человеческом организме. Никакие животные не являются переносчиками ВИЧ. В организме комара или любого другого кровососущего насекомого ВИЧ не способен размножаться, а поэтому, даже попадая в него, не выживает и не может никого заразить.
ВИЧ нельзя заразиться через поцелуй. Для того чтобы этот вирус передался при поцелуе, два человека с открытыми ранами в ротовой полости должны долго и «проникновенно» целоваться, при этом у одного из них должена быть высокая концентрация вируса в крови. Тем не менее в слюне вирус присутствует, но в чрезвычайно низкой концентрации, недостаточной для заражения. Слюна может быть опасна только в том случае, если в ней видна кровь. Это же относится ко всем другим выделениям человека, кроме спермы, влагалищного секрета и грудного молока. Еще раз повторим: если нет видимой крови — заражение ВИЧ-инфекцией через слюну, пот, мочу и другие выделения невозможно [8].
В медицинском кабинете риск получить ВИЧ исключен. Конечно, если при сдаче анализов или хирургическом вмешательстве не были нарушены азы стерилизации.
Однако в тату- и пирсинг-салонах исключить риск заражения нельзя! Дело в том, что такие мастера не всегда обладают достаточной квалификацией, чтобы надежно соблюсти правила стерилизации.
Из всего вышесказанного следует, что контакт с ВИЧ-положительным человеком опасен только в том случае, если вы собираетесь с ним заниматься незащищенным сексом или использовать один на двоих шприц. В любых других случаях опасность заражения ВИЧ-инфекцией отсутствует, и отвергать этих людей, нарушать их права или просто бояться контакта с ними не стоит!
Факторы, повышающие риск заражения ВИЧ:
- незащищенный анальный или вагинальный секс;
- наличие другой инфекции, передаваемой половым путем, например, сифилиса, герпеса, хламидиоза, гонореи и бактериального вагиноза;
- совместное пользование зараженными иглами;
- небезопасные инъекции, переливания крови, медицинские процедуры, включающие нестерильные разрезы или прокалывание;
- случайные травмы от укола иглой, в том числе среди работников здравоохранения.
Диагностика вируса
В каких случаях необходимо сдать анализ крови на ВИЧ?
- После незащищенного (или если презерватив порвался) полового контакта (анального, вагинального или орального) с новым партнером.
- Если настоящий или прошлый половой партнер ВИЧ-инфицирован.
- После использования одних и тех же игл или шприцев для введения наркотических препаратов.
- В случае выполнения татуировок или пирсинга в «домашних» салонах, где сложно соблюсти правильные условия стерилизации инструментария.
- После контакта с кровью ВИЧ-инфицированного человека.
- Если ваш половой партнер подвергся любой опасности инфицирования вирусом.
Диагностика ВИЧ-инфекции проводится методами, определяющими в крови антитела к ВИЧ (это иммуноферментный анализ, или ELISA). Выявляются антитела к ВИЧ-1 и ВИЧ-2, а также антиген ВИЧ-p24 (белок вирусного капсида). Эти антитела начинают образовываться не сразу, а только спустя период времени от двух недель до шести месяцев после заражения. Поэтому и анализ на ВИЧ становится результативным только через этот промежуток времени: окончательное подтверждение рекомендуется выполнить через шесть месяцев после предполагаемого заражения. Чувствительность метода составляет 99%.
Пройти тест на ВИЧ можно в любом учреждении здравоохранения по месту жительства. Кроме того, существует возможность анонимного обследования с предварительной (до тестирования) и последующей (по получении результата) консультацией врача. Такое обследование проводится в кабинетах психосоциального консультирования и анонимного обследования, которые можно найти в учреждениях здравоохранения и Центрах профилактики и борьбы со СПИДом. Во всех указанных учреждениях граждане Российской Федерации сдают анализ на ВИЧ абсолютно бесплатно!
Результаты анализа могут быть положительными, отрицательными или сомнительными.
При отрицательном результате на ВИЧ и отсутствии подозрений на недавнее заражение (в течение последних шести месяцев), можно считать диагноз неподтвержденным. Если же есть подозрение на недавнее заражение, то проводят повторное исследование.
Так, согласно рекомендациям ВОЗ, надлежащей практикой является проведение повторного тестирования всех ВИЧ-позитивных людей до их включения в программы по уходу и/или лечению ВИЧ-инфекции — для исключения потенциальных ошибок в тестировании или отчетности [8].
При ложноположительном или сомнительном результате полученный ответ всегда перепроверяют более специфичным методом — иммуноблоттингом, или вестерн-блоттингом. Тут результат также может быть положительным, отрицательным или сомнительным. При получении положительного результата — диагноз ВИЧ-инфекции считается подтвержденным.
При сомнительном ответе требуется повторное исследование через 4–6 недель. Если результат повторного иммуноблоттинга остается сомнительным, то диагноз ВИЧ-инфекции представляется маловероятным. Окончательно исключить ВИЧ-инфекцию можно только после двукратного проведения иммуноблоттинга с интервалом в три месяца или при использовании методов прямого выявления ВИЧ, когда можно определить ДНК и РНК вируса, — при проведении полимеразной цепной реакции. ПЦР — очень точный метод диагностики различных инфекционных заболеваний, и его можно использовать в том числе для ранней диагностики ВИЧ, т.е. через 2–3 недели после сомнительного контакта. Однако данный метод все же не используют в рутинной практике в связи с высокой стоимостью исследования и большим количеством ложноположительных результатов, обусловленных загрязнением исследуемых проб.
Предупрежден — значит вооружен, или Способы профилактики
Вот основные профилактические методы, которые (часто — в сочетании) позволяют не заразиться ВИЧ или, по крайней мере, существенно снизить такую вероятность:
- Использование презервативов — правильное и постоянное во время как вагинального, так и анального секса. Фактические данные свидетельствуют о том, что мужские латексные презервативы защищают на 85% или более от передачи ВИЧ и от других инфекций, передаваемых половым путем (ИППП) [8].
- Тестирование на ВИЧ и ИППП. Всем людям, подвергающимся воздействию каких-либо факторов риска, настоятельно рекомендуется тестирование на ВИЧ и другие ИППП с тем, чтобы они могли узнать о своем инфекционном статусе и незамедлительно получить доступ к необходимым услугам по профилактике и лечению. ВОЗ также рекомендует предлагать тестирование партнерам или парам.
- Тесты на туберкулез. Туберкулез — самая распространенная болезнь среди людей с ВИЧ. Без выявления и лечения он приводит к смертельному исходу и является основной причиной смерти людей с ВИЧ — на его счету примерно каждый четвертый случай смерти, связанный с ВИЧ. Раннее выявление этой инфекции и незамедлительное предоставление противотуберкулезных препаратов и противовирусной терапии могут предотвращать смерть. Настоятельно рекомендуется включать скрининг на туберкулез в услуги по тестированию на ВИЧ и незамедлительно предоставлять противовирусную терапию всем людям, у которых диагностированы ВИЧ и активный туберкулез.
- Использование антиретровирусной терапии (АРТ). Одним из основных режимов лечения (подробнее о лечении см. дальше) ВИЧ-инфекции является антиретровирусная терапия, но не все знают, что она показана также для профилактики.
- Если ВИЧ-позитивный пациент соблюдает эффективную схему АРТ, риск передачи вируса его неинфицированному сексуальному партнеру может быть снижен на 96%, как показало исследование 2011 года [8].
- Но и для неинфицированных людей существует защита, называемая предэкспозиционной профилактикой (ПрЭП): заключается она в ежедневном приеме АРТ в целях предотвращения ВИЧ-инфицирования. В сентябре 2015 года ВОЗ опубликовала «Руководство в отношении начала антиретровирусной терапии и предэкспозиционной профилактики ВИЧ» [8], в котором ПрЭП рекомендуется в качестве одного из вариантов профилактики для людей, подвергающихся значительному риску ВИЧ-инфицирования, в качестве составной части комбинированных подходов к профилактике.
- Если незащищенный половой контакт уже произошел, есть своя мера профилактики. Называется она постэкспозиционная профилактика (ПЭП) — применение антиретровирусных препаратов в течение 72 часов после воздействия ВИЧ для предотвращения инфекции. ПЭП включает консультирование, оказание первой помощи, тестирование на ВИЧ и проведение 28-дневного курса лечения как взрослым, так и детям, антиретровирусными препаратами с последующей медицинской помощью. Для уточнения проведения ПЭП необходимо обратиться к врачу-инфекционисту или в региональные Центры профилактики и борьбы со СПИДом.
- Контроль над людьми, употребляющими инъекционные наркотики. Как уже было сказано, инъекционная наркомания — один из главных факторов риска ВИЧ-инфицирования. Чтобы сдерживать распространение эпидемии, необходимо соблюдение следующих мер:
- тестирование и консультирование в отношении ВИЧ;
- лечение и уход при ВИЧ;
- лечение ИППП, туберкулеза и вирусного гепатита.
- Ликвидация вертикальной передачи ВИЧ-инфекции. Передача вируса от ВИЧ-позитивной матери ее ребенку во время беременности, схваток, родов или грудного кормления можно почти полностью предотвратить при условии, что и мать, и ребенок получают АРТ на стадиях, когда может произойти инфицирование. ВОЗ рекомендует ряд вариантов предотвращения передачи ВИЧ-инфекции от матери ребенку, которые включают предоставление АРТ матерям и детям во время беременности, родов и в послеродовой период или предложение пожизненного лечения для ВИЧ-позитивных беременных женщин независимо от их числа CD4.
Более подробно читайте о методах профилактики на официальных медицинских сайтах: o-spide.ru и spid.center.
Лечение
В 2015 году ВОЗ выпустила новое «Руководство в отношении начала антиретровирусной терапии и предэкспозиционной профилактики ВИЧ» [8]. Согласно его рекомендациям все люди, инфицированные ВИЧ, должны начинать антиретровирусную терапию как можно раньше после постановки диагноза. Расширение доступа к лечению является одной из центральных задач, выдвинутых до 2020 года с целью ликвидации эпидемии СПИДа к 2030 году. Шестьдесят девятая сессия Всемирной ассамблеи здравоохранения одобрила новую Глобальную стратегию сектора здравоохранения по ВИЧ на 2016–2021 гг.
Лечению ВИЧ исторически уделяется много общественного внимания. В США доступ к первым лекарствам, борющимся с вирусом, и зарождение пациентских организаций, какими мы их знаем сейчас, — два тесно связанных события (рис. 3). Тогда, в конце 1980-х годов, больные с ВИЧ/СПИДом лоббировали принятие решения FDA об ускоренном доступе к новым лекарствам путем ускорения их появления на рынке либо разрешения открыть доступ к тем препаратам, которые находятся на стадии разработки [9].

Рисунок 3. Главный герой биографической драмы «Далласский клуб покупателей», ВИЧ-инфицированный техасский электрик, в 1980-е организовал нелегальные поставки еще не зарегистрированных в США препаратов, затормаживающих развитие СПИДа, и клубы пациентов, желающих воспользоваться хоть каким-то шансом на продление жизни. Ему и его товарищам противостоят FDA и прочие госструктуры.
Окончательно избавиться от ВИЧ пока что нельзя. Тому есть много причин: вирус очень быстро эволюционирует, и антивирусные системы защиты человека не справляются с ним, а иммунная система иногда даже помогает распространению вируса. Подробнее об этом можно почитать в статье «биомолекулы» «Вирусы и человек. Противостояние длиной в тысячелетия» [10]. Из-за этого иммунная система человека при заражении в любом случае страдает.
Несмотря на отсутствие лекарства, для многих зараженных вирусом, которым посчастливилось рано обнаружить его и начать терапию, ВИЧ-инфекция стала скорее хронической, чем смертельной болезнью. Такой вывод можно сделать, посмотрев на данные по ожидаемой продолжительности жизни ВИЧ-позитивных пациентов. За последние два десятилетия благодаря комбинированной антиретровирусной терапии прогноз для них стал гораздо лучше во всех странах. Однако доступ к лечению различается кардинально, и, следовательно, смертность тоже значительно варьирует. Для стран с низким и средним уровнем доходов продолжительность жизни ВИЧ-позитивных пациентов возраста 20 и 35 лет сейчас составляет 28,3 и 25,6 дополнительных лет соответственно. Интересно, что есть и гендерные различия. 20-летние молодые люди живут на 10 лет меньше своих сверстниц: для мужчин это 22,9 дополнительных лет, для женщин — 33,0 года.
В богатых же странах с высоким уровнем дохода разницы по продолжительности жизни мужчин и женщин нет. Да и само количество дополнительных лет отличается разительно: это 43,3 и 32,2 лет для пациентов возраста 20 и 35 лет соответственно [11].
Так какие же препараты требуются носителям ВИЧ, чтобы жить? В этом году вышли обновленные рекомендации ВОЗ по антиретровирусной терапии (АРТ) [12]. Взрослым (людям старше 19 лет) надо начинать лечение сразу — независимо от клинической стадии заболевания и при любом количестве CD4-клеток. Приоритетной группой являются пациенты с развитым заболеванием (стадия 3 или 4 по классификации ВОЗ) или числом CD4-лимфоцитов ≤350 клеток/мм3. Отдельно в этом документе прописана рекомендованная терапия для отдельных групп населения, например, беременных или кормящих женщин, детей и подростков.
Антиретровирусная терапия (АРТ)
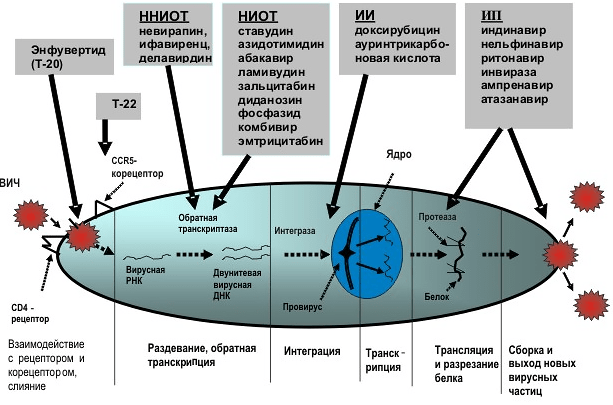
Рисунок 4. Мишени для антиретровирусных препаратов.
АРТ — это препараты, которые препятствуют репликации ВИЧ в организме человека, воздействуя на разные стадии его жизненного цикла (рис. 4, видео 1 и 2). Рекомендованный ВОЗ алгоритм состоит из нескольких линий терапии, то есть препаратов, с которых надо начинать и на которые надо сменить существующее лечение. Причин для «перехода» на следующую линию много: например, это вирологическая неудача, плохая переносимость, неудобство режима для пациента, беременность или планирование беременности и другие [13]. Для смены терапии существуют специальные рекомендации [14].
Видео 1. Жизненный цикл ВИЧ — как ВИЧ заражает клетку и размножается с использованием обратной транскриптазы и клеточных механизмов хозяина. Анимация — Howard Hughes Medical Institute.
Видео 2. Молекулярная модель антиВИЧ-терапии.
Первая линия — это два нуклеозидных ингибитора обратной транскриптазы (НИОТ, NRTIs) и ненуклеозидный ингибитор обратной транскриптазы (ННИОТ, NNRTIs) или ингибитор интегразы (INSTIs). К примеру, комбинация такого лечения может выглядеть так:
тенофовир (TDF) + ламивудин (3TC) или эмтрицитабин (FTC) + эфавиренз (EFV)
Проверки у врача рекомендуется проводить через полгода и год, а затем каждые 12 месяцев при условии стабильности пациента.
Вторая линия АРТ у взрослых состоит из двух нуклеозидных ингибиторов обратной транскриптазы (НИОТ) и протеазного ингибитора (ИП, PIs) в комбинации с ритонавиром.
Лечение препаратами третьей линии должно включать в себя новые лекарства (INSTIs, NNRTIs второго поколения и PIs) с минимальным риском перекрестной резистентности к схемам лечения, которые применялись раньше.
Кроме того, как подчеркивается в рекомендациях, нельзя забывать и о лечении сопутствующих заболеваний и осложнений: депрессии, возможных сердечно-сосудистых болезней, коинфицирования малярией или гепатитом С [15], туберкулеза и многих других.
Одним из тех методов, которые все же могут помочь в борьбе с ВИЧ, может стать CRISPR-Cas9. На «биомолекуле» уже вышло несколько статей про то, что эта система могла бы устранить или хотя бы инактивировать вирусный геном в зараженной клетке человека и, следовательно, избавить от инфекции [16–19]. Несмотря на многообещающие результаты, при применении этой технологии выяснилось, что и тут не все гладко [20]. Действительно, многие из мутаций, возникающих в сайте «вырезания», инактивируют работу гена и таким образом убивают вирус. Однако появляются и такие мутации, которые не вредят ВИЧ, и он спокойно «уходит» от опасности быть уничтоженным.
И в качестве заключения, сколько бы ни говорили о том, что красная ленточка как символ борьбы с ВИЧ/СПИДом приелась, необходимо признать, что лучше Франка Мура еще никто ничего не придумал. Всех нас в борьбе с этой чумой XXI века объединяет красный шелковый лоскуток.
Статья написана в соавторстве с Анной Петренко.
Автор: Георгинова Ольга.
Источник: Биомолекула






 Войти
Войти